 Le presenti linee di indirizzo, elaborate con l’AGE (Associazione Geriatri Extraospedalieri – Geriatria Italiana Territoriale), hanno lo scopo di fornire ai medici legali dell’Istituto e ai medici specialisti che redigono la certificazione introduttiva raccomandazioni sistematiche circa la valutazione medico legale delle demenze, e in particolare della demenza di Alzheimer (DA), nel rispetto del principio di appropriatezza e in coerenza con l’individuazione di percorsi diagnostici terapeutici derivanti dall’azione del Servizio Sanitario Nazionale. A tal proposito si rimanda a quanto previsto, in accordo tra Governo, regioni e provincie autonome di Trento e di Bolzano, provincie, comuni e comunità montane, nel documento “Piano nazionale demenze - strategie per la promozione ed il miglioramento della qualità e dell’appropriatezza degli interventi assistenziali nel settore delle demenze”, pubblicato in G.U. n. 9 del 13-1-2015.
Le presenti linee di indirizzo, elaborate con l’AGE (Associazione Geriatri Extraospedalieri – Geriatria Italiana Territoriale), hanno lo scopo di fornire ai medici legali dell’Istituto e ai medici specialisti che redigono la certificazione introduttiva raccomandazioni sistematiche circa la valutazione medico legale delle demenze, e in particolare della demenza di Alzheimer (DA), nel rispetto del principio di appropriatezza e in coerenza con l’individuazione di percorsi diagnostici terapeutici derivanti dall’azione del Servizio Sanitario Nazionale. A tal proposito si rimanda a quanto previsto, in accordo tra Governo, regioni e provincie autonome di Trento e di Bolzano, provincie, comuni e comunità montane, nel documento “Piano nazionale demenze - strategie per la promozione ed il miglioramento della qualità e dell’appropriatezza degli interventi assistenziali nel settore delle demenze”, pubblicato in G.U. n. 9 del 13-1-2015.
Il citato Piano Nazionale parte dalla constatazione che la demenza, in crescente aumento nella popolazione generale, è stata definita dall’OMS una priorità mondiale di salute pubblica: “…nel 2010 35,6 milioni di persone risultavano affette da demenza con stima di aumento del doppio nel 2030, il triplo nel 2050… e una sopravvivenza media dopo la diagnosi di 4-8 anni…”. Si constata, inoltre, che le evidenze disponibili identificano nell’età il maggior fattore di rischio di sviluppo di demenza; vi sono poi altri fattori di rischio, potenzialmente modificabili, con possibili ricadute sulla prevenzione primaria e secondaria: diabete, ipertensione, obesità, fumo, depressione, bassa scolarizzazione e inattività fisica.
L’Italia è uno dei Paesi al mondo con più alta percentuale d’anziani. Si colloca, infatti, al secondo posto in Europa dopo la Germania con un numero di anziani di 12.639.000 pari al 21,2% della popolazione totale (ISTAT 1° gennaio 2013). L’indice di vecchiaia (definito come il rapporto percentuale tra popolazione di 65 anni e più e la popolazione con meno di 15 anni) vede l’Italia al secondo posto in Europa dopo la Germania con 144 anziani ogni 100 giovani. Recenti dati Istat rappresentano un quadro ancora più delineato riportando un indice di vecchiaia per il 2016 di 161,4. Si stima che nel 2051 tale rapporto sarà di 280 anziani per 100 giovani. La prevalenza delle demenze nei paesi industrializzati, riportata nel Piano Nazionale Demenze, è dell’8% negli ultrasessantacinquenni e di oltre il 40% dopo gli ottanta anni.
Il Piano Nazionale Demenze promuove un modello di gestione integrata dell’assistenza socio sanitaria alle persone affette da demenza il cui cardine è rappresentato dai “Centri per Disturbi Cognitivi e Demenze (CDCD)”. Il Piano, inoltre, definisce obiettivi e azioni prioritarie:
Obiettivo 1: Interventi e misure di Politica sanitaria e sociosanitaria attraverso la promozione delle conoscenze in tutti gli attori coinvolti circa la prevenzione, la diagnosi tempestiva, il trattamento e l’assistenza delle persone affette da demenza, il sostegno alla ricerca, la rilevazione epidemiologica. Riteniamo che su quest’ultimo punto l’Istituto possa avere un ruolo fondamentale in considerazione della informatizzazione del processo dell’invalidità civile.
Obiettivo 2: creazione di una rete integrata per le demenze e realizzazione della gestione integrata attraverso la promozione della prevenzione e della diagnosi tempestiva e della presa in carico e favorendo l’omogeneizzazione dell’assistenza. L’omogeneizzazione delle valutazioni medico legali garantisce la tutela uniforme sul territorio nazionale dei diritti dell’Assistito.
Obiettivo 3: Implementazione di strategie ed interventi per l’appropriatezza delle cure attraverso lo sviluppo delle Linee Guida e dei documenti di consenso. L’Istituto si impegna a recepire e ad aggiornare le Linee Guida valutative medico legali in coerenza con quanto emergerà dall’azione del Servizio Sanitario Nazionale.
Obiettivo 4: Aumento della consapevolezza e riduzione dello stigma per un miglioramento della qualità della vita anche attraverso la promozione del rispetto e della dignità delle persone affette da demenza. In tal senso si raccomanda ai medici e agli operatori sanitari coinvolti nella valutazione medico legale delle persone affette da demenza la massima attenzione nell’evitare atteggiamenti di tipo paternalistico e infantilizzanti curando anche che sia posta in essere una corretta comunicazione con i caregivers della persona affetta.
CRITERI DIAGNOSTICI:
Premessa
I principali tipi di Demenza sono la Demenza di Alzheimer (DA), la cui frequenza relativa è del 50%-60% e la Demenza Vascolare, con una frequenza relativa tra il 15%-20%.
Negli ultimi anni vi è stata una revisione dei criteri tradizionalmente usati per la diagnosi della malattia di Alzheimer (NINCDS-ADRDA e DSM IV) stimolata dal progresso della ricerca scientifica. Si pensi, infatti, al ruolo che hanno assunto i cosiddetti biomarcatori, le informazioni genetiche nonché la constatazione che un rilevante gruppo di DA può avere una presentazione clinica di tipo non amnesica.
I biomarcatori sono dei parametri fisiologici, biochimici o anatomici misurabili in vivo che correlano con le specifiche caratteristiche del processo fisio-patologico legato alla DA. Sono suddivisi in due categorie:
- Biomarcatori indicativi di deposito di amiloide (diminuito livello nel liquor di Aβ1-42 e PET con studio di deposito di amiloide);
- Biomarcatori indicativi di danno neuronale (presenza nel liquor di proteina tau e tau fosforilata, misure di volume ippocampale o di atrofia del lobo temporale mediale, misure di atrofia cerebrale, immagini PET FDG, SPECT da perfusione).
Quanto alle informazioni genetiche, c’è evidenza che esista un gruppo di DA su base ereditaria autosomico dominante (circa il 2%) con un esordio precoce (40-60 anni). Sono state individuate mutazioni sul cromosoma 14 (Presenilina 1) e sul cromosoma 1 (Presenilina 2). Responsabile di forme ereditarie è anche una mutazione sul cromosoma 21 che riguarda la proteina precursore dell’Amiloide (APP) che rende ragione del frequente riscontro di placche di amiloide nelle persone con sindrome di Down. È stata individuata anche una predisposizione genetica correlata al cromosoma 19 e concernente la produzione dell’Apolipoproteina E (APOE); il sottotipo APOE-ε4 rende più probabile la malattia mentre il sottotipo APOE-ε2 sembra esercitare un effetto protettivo.
Il National Institute on Aging e l’Alzheimer Association (NIA-AA) hanno pubblicato una revisione dei criteri per la diagnosi di DA, per la diagnosi di Mild Cognitive Impairment (MCI) e per la definizione degli stadi preclinici della DA, quest’ultima proposta unicamente per scopi di ricerca.
La diagnosi di demenza, indipendentemente dalla causa, è posta quando sono presenti sintomi cognitivi e/o comportamentali che:
- interferiscono con l’abilità di svolgere l’attività lavorativa o le usuali attività;
- rappresentano un declino rispetto ai precedenti livelli di funzionamento e prestazione;
- Non sono meglio giustificati da delirium o disturbi psichiatrici maggiori;
Il deficit cognitivo è dimostrato e diagnosticato attraverso:
- Informazioni raccolte dal paziente e dalle persone vicine;
- Valutazione oggettiva delle prestazioni cognitive sia clinica che testistica quando l’anamnesi e la valutazione clinica non forniscono una diagnosi affidabile
La compromissione cognitiva e/o le alterazioni comportamentali interessano almeno due dei seguenti domini:
- abilità nell’acquisire e ricordare nuove informazioni (sintomi tipo: domande e discorsi ripetitivi, smarrimento di oggetti personali, fallimento nel ricordare eventi o appuntamenti, smarrimenti in itinerari conosciuti),
- deficit nel ragionamento o nello svolgimento di compiti complessi, ridotta capacità di giudizio (sintomi tipo: scarsa cognizione del pericolo, incapacità nella gestione delle finanze, scarsa capacità decisionale, scarsa capacità di pianificazione in attività sequenziali o complesse),
- compromissione delle abilità visuospaziali (sintomi tipo: incapacità di riconoscere volti o oggetti familiari, incapacità nell’uso di semplici utensili o nel vestirsi),
- alterazioni del linguaggio (sintomi tipo: difficoltà a pensare a semplici parole mentre si parla, esitazioni; errori di scrittura, ortografia e nel parlare),
- modificazioni nella personalità, nel comportamento e nella condotta (sintomi tipo: fluttuazioni insolite dell’umore, compromissione della motivazione, dell’iniziativa, apatia, ritiro sociale, riduzione dell’interesse per usuali attività, perdita di empatia, comportamenti compulsivi od ossessivi, comportamenti socialmente inappropriati).
La NIA-AA propone di utilizzare i termini di
- DA Probabile,
- DA Possibile
- DA Probabile o Possibile con evidenza di processo fisio-patologico di DA.
Diagnosi di DA Probabile:
Criteri di diagnosi di demenza e in più:
- Esordio insidioso con graduale sviluppo della sintomatologia nell’arco di mesi o anni
- Evidenza di deterioramento cognitivo progressivo
Gli iniziali e più evidenti deficit hanno una delle seguenti caratteristiche:
- presentazione Amnestica: Più comune. Il deficit riguarderà la capacità nell’apprendimento e nel richiamo di recenti informazioni e sarà associata a deficit in uno o più diversi domini cognitivi.
- presentazione non Amnestica: può interessare prevalentemente il Linguaggio con l’associazione di deficit in un altro dominio cognitivo o le Abilità Visuo-spaziali con l’associazione a deficit in un altro dominio cognitivo o le Funzioni Esecutive (capacità di giudizio, problem solving…) con l’associazione a deficit in un altro dominio cognitivo.
La diagnosi di DA Probabile non potrà essere formulata quando c’è evidenza di malattia cerebrovascolare con ictus correlata temporalmente all’inizio o al peggioramento del deficit cognitivo o evidenza di estesi o multipli infarti cerebrali o severo carico di iperintensità della sostanza bianca. La diagnosi di DA probabile non potrà essere formulata inoltre nel caso di evidenze di Demenza a corpi di Lewy o di Demenza fronto-temporale o di evidenza della variante semantica di afasia primaria progressiva o di evidenza di altre malattie neurologiche o non neurologiche o di uso di farmaci che abbiano un effetto sulla cognizione.
Si identifica il sottotipo di DA probabile con incrementato livello di certezza, quando:
- il declino cognitivo progressivo è documentato da valutazioni seriate con formali esami neuropsicologici o tests standardizzati
oppure
- vi sia evidenza di mutazione genetica causativa (mutazione proteina precursore dell’amiloide APP o presenilina 1-PSEN1 o presenilina 2-PSEN2)
Diagnosi di DA Possibile
Criteri di diagnosi di demenza e in più:
- decorso atipico, come inizio improvviso o insufficiente documentazione clinica di declino progressivo oppure in presenza di condizioni in cui la presentazione clinica evidenzia un’etiologia mista quali eventi cerebrovascolari correlati all’esordio o al peggioramento cognitivo o contemporanea presenza di evidenze cliniche correlate ad altri tipi di demenza o presenza di altre malattie o uso di farmaci con effetto sulla cognizione.
Diagnosi di DA probabile con evidenza di processo fisio-patologico di DA
Categoria utilizzata solo a fini di ricerca, è quella condizione in cui sono presenti i criteri clinici per la diagnosi di DA associati al rilievo dei biomarcatori. La diagnosi di DA possibile con evidenza di processo fisio-patologico di DA si pone in presenza di criteri clinici per Demenza non DA con biomarcatori per DA o criteri neuropatologici per DA
Inquadramento delle demenze nel DSM-5.
Nel DSM-5 la Demenza è sussunta sotto l’entità DISTURBO NEUROCOGNITIVO (DNC) MAGGIORE.
I criteri per i vari DNC sono basati sulle seguenti aree cognitive:
|
Area Cognitiva |
Esempi di sintomi |
|
Attenzione complessa (attenzione mantenuta, attenzione selettiva, attenzione divisa, velocità di elaborazione). |
Maggiore: difficoltà marcate in ambienti con più stimoli; difficoltà a ritenere nuove informazioni; incapacità di eseguire calcoli a mente. Lieve: impiega più tempo a eseguire compiti usuali. Errori in compiti di routine. |
|
Funzione Esecutiva (pianificazione, processo decisionale, memoria di lavoro, utilizzare feedback/errori, superare abitudini/inibizione, flessibilità mentale). |
Maggiore: abbandona progetti complessi. Esegue un compito alla volta. Deve fare affidamento su altri per pianificare le attività della vita quotidiana o per prendere decisioni. Lieve: sforzo aumentato per completare progetti in più fasi. Difficoltà nel multitasking o nel riprendere un’attività se interrotto. |
|
Apprendimento e Memoria (memoria immediata, memoria recente [rievocazione libera, rievocazione con indizi, memoria di riconoscimento], memoria a lunghissimo termine [semantica; autobiografica], apprendimento implicito. |
Maggiore: Si ripete nelle conversazioni. Non ricorda un breve elenco di cose da fare. Lieve: Difficoltà nel ricordare eventi recenti. Può ripetersi in conversazioni avvenute nel giro di un paio di settimane. |
|
Linguaggio (linguaggio espressivo [denominare, word finding, fluenza, grammatica, sintassi] e linguaggio recettivo. |
Maggiore: utilizza spesso espressioni generiche come “quella cosa” e privilegia pronomi personali. Può non ricordare nomi di amici e parenti stretti. Errori grammaticali, spesso stereotipia. Lieve: notevole difficoltà nel word finding. Uso di termini generali al posto di specifici. Omissione o utilizzo non corretto di articoli, verbi ausiliari, preposizioni. |
|
Percettivo-motoria (include abilità comprese in termini di percezione visiva, visuo-costruttiva, percettivo-motoria, funzioni prassiche e gnosiche). |
Maggiore: difficoltà rilevanti nell’uso di strumenti già noti o nella guida di veicoli e a muoversi in ambienti familiari; spesso confuso al crepuscolo. Lieve: si affida ad altri per le direzioni. Utilizza appunti per raggiungere un posto nuovo. Si può perdere se non concentrato. Meno preciso nel parcheggiare. |
|
Cognizione sociale (riconoscimento delle emozioni, teoria della mente). |
Maggiore: comportamento sociale fuori da range di accettabilità. Si concentra troppo su un argomento nonostante il disinteresse degli interlocutori. Lieve: sottili cambiamenti nel comportamento spesso descritti come cambiamenti di personalità. Riduzione dell’empatia, maggiore estroversione o inibizione, apatia o irrequietezza |
I DNC sono distinti in maggiori o lievi.
Disturbo Neurocognitivo Maggiore
Criteri diagnostici:
- Evidenza di significativo declino cognitivo da un precedente livello di prestazione in uno o più domini cognitivi (attenzione complessa, funzione esecutiva, apprendimento e memoria, linguaggio, funzione percettivo-motoria o cognizione sociale) basato su: 1) preoccupazione dell’individuo, di un informatore attendibile o del clinico circa un significativo declino delle funzioni cognitive e 2) una significativa compromissione della perfomance cognitiva, preferibilmente documentata da test neuropsicologici standardizzati o, in loro assenza, da un’altra valutazione clinica quantificata.
- I deficit cognitivi interferiscono con l’indipendenza nelle attività quotidiane (per es. come minimo nelle attività strumentali complesse della vita quotidiana).
- I deficit cognitivi non si verificano esclusivamente nel contesto di un delirium.
- I deficit cognitivi non sono meglio spiegati da un altro disturbo mentale (per es. disturbo depressivo maggiore, schizofrenia).
Il DSM 5 prevede di specificare la presenza o meno di alterazione comportamentale e di specificare la gravità attuale: a) Lieve, con difficoltà nelle attività strumentali della vita quotidiana; b) Moderata, con difficoltà nelle attività di base della vita quotidiana; c) Grave, con completa dipendenza.
Disturbo Neurocognitivo Lieve
I criteri sono analoghi al DNC maggiore con la differenza che al punto A ci si riferisce a un modesto declino cognitivo e a una modesta compromissione della perfomance cognitiva nei test o nelle valutazioni cliniche quantificate e al punto B si precisa che i deficit cognitivi non interferiscono con l’indipendenza nelle attività quotidiane ma c’è un maggiore sforzo o si attuano strategie compensatorie o di adattamento nella esecuzione di attività strumentali complesse; anche nel caso del DNC lieve è previsto che si specifichi la presenza o meno di alterazioni comportamentali.
È utile osservare che la diagnosi di DNC richiede sia la presenza di una preoccupazione da parte del soggetto, o di un informatore attendibile o del clinico, circa il declino cognitivo, sia la dimostrazione oggettiva che la perfomance cognitiva è inferiore al livello atteso. È importante che vengano focalizzati entrambi gli elementi, soggettivi e oggettivi, in modo da ricomprendere individui con elevati livelli di perfomances precedenti (che potrebbero mostrare una valutazione quantitativa “normale” nonostante sia presente un declino); d’altra parte l’eccessiva attenzione ai sintomi soggettivi potrebbe ritardare la diagnosi negli individui con scarso insight o con informatori poco attenti.
Di seguito si riportano i criteri del DSM-5 per alcuni sottotipi di DNC.
DNC Maggiore o lieve dovuto a malattia di Alzheimer
Criteri diagnostici
- Sono soddisfatti i criteri per il DNC maggiore o lieve.
- Esordio insidioso e decorso graduale e progressivo con interessamento in uno o più domini cognitivi (nel DNC maggiore almeno due domini cognitivi).
- Sono soddisfatti i criteri per la malattia di Alzheimer, sia probabile sia possibile, come segue:
Per il DNC maggiore:
Una probabile malattia di Alzheimer è diagnosticata se è presente uno dei seguenti riscontri;(altrimenti, deve essere diagnosticata una possibile malattia di Alzheimer):- di una mutazione genetica causativa della malattia di Alzheimer dall’anamnesi familiare o da test genetici.
- Sono presenti tutte e tre le seguenti condizioni: a) chiara evidenza di declino della memoria e dell’apprendimento e di almeno un altro dominio cognitivo (basato sull’anamnesi dettagliata o su test neuropsicologici seriali); b) declino costantemente progressivo e graduale nella cognizione, senza plateau estesi; c) nessuna evidenza di eziologia mista.
Per il DNC lieve:
- Una probabile malattia di Alzheimer è diagnosticata se vi è evidenza di una mutazione genetica causativa della malattia di Alzheimer dai test genetici o dall’anamnesi familiare.
- Una possibile malattia di Alzheimer è diagnosticata se non vi è evidenza di una mutazione genetica causativa della malattia di Alzheimer dai test genetici o dall’anamnesi familiare e tutte e tre le seguenti condizioni sono presenti: 1. chiara evidenza di declino della memoria e dell’apprendimento; 2. declino costantemente progressivo e graduale nella cognizione, senza plateau estesi; 3. nessuna evidenza di eziologia mista.
- L’alterazione non è meglio spiegata da malattie cerebrovascolari, da un’altra malattia neurodegenerativa, dagli effetti di una sostanza o da un alto disturbo mentale, neurologico o sistemico.
DNC Frontotemporale maggiore o lieve
Criteri diagnostici
- Sono soddisfatti i criteri per il DNC maggiore o lieve.
- Il disturbo ha esordio insidioso e progressione graduale.
- Si presenta secondo le modalità 1 o 2:
- Variante relativa al comportamento con
- tre o più dei seguenti sintomi comportamentali: Disinibizione comportamentale, Apatia o inerzia, Perdita di simpatia o empatia, Comportamento perseverante, stereotipato o compulsivo/ritualistico, Iperoralità e cambiamenti nella dieta e declino prominente nella cognitività sociale e/o nelle abilità esecutive.
- declino prominente nella cognitività sociale e/o nelle abilità esecutive.
- Variante relativa al linguaggio: declino preminente nella capacità di linguaggio, in forma di produzione del linguaggio, word finding, denominazione degli oggetti, grammatica o comprensione delle parole
- Relative difficoltà dell’apprendimento e della memoria e della funzione percettivo-motoria.
- Variante relativa al comportamento con
- L’alterazione non è meglio spiegata da malattie cerebrovascolari, da un’altra malattia neurodegenerativa, dagli effetti di una sostanza o da un altro disturbo mentale, neurologico o sistemico.
Se è presente evidenza di mutazione genetica causativa di o di coinvolgimento sproporzionato del lobo frontale e/o temporale al neuroimaging si pone diagnosi di DNC Frontotemporale probabile.
Generalmente la RMN evidenzia atrofia nei lobi temporali e/o frontali; sono state identificate mutazioni genetiche di alcuni geni quali quello per la proteina tau (MAPT) e per la granulina (GRN).
DNC maggiore o lieve a Corpi di Lewy
Criteri diagnostici
- Sono soddisfatti i criteri per il DNC maggiore o lieve.
- La malattia ha un esordio insidioso e progressione graduale.
- Il disturbo soddisfa una combinazione di caratteristiche diagnostiche fondamentali e caratteristiche suggestive per il DNC a corpi di Lewy sia probabile sia possibile.
- Nel DNC maggiore o lieve a probabili corpi di Lewy, l’individuo ha due caratteristiche fondamentali, o una caratteristica suggestiva con una o più caratteristiche fondamentali.
- Nel DNC maggiore o lieve a possibili corpi di Lewy, l’individuo ha una sola caratteristica fondamentale, o una o più caratteristiche suggestive
- Caratteristiche diagnostiche fondamentali:
- Cognitività fluttuante con variazioni marcate di attenzione e vigilanza.
- Allucinazioni visive ricorrenti complesse e dettagliate.
- Caratteristiche spontanee di parkinsonismo, con esordio seguente allo sviluppo di declino cognitivo.
- Caratteristiche diagnostiche suggestive:
- Soddisfa i criteri per il disturbo comportamentale del sonno REM.
- Grave sensibilità ai neurolettici
- Caratteristiche diagnostiche fondamentali:
- Il disturbo non è meglio spiegato da malattie cerebrovascolari, un’altra malattia neurodegenerativa, gli effetti di una sostanza o di un altro disturbo mentale, neurologico o sistemico.
A supporto della diagnosi ci può essere il dato di frequenti cadute e sincopi o inspiegabili perdite di coscienza. Si possono osservare sintomi disautonomici quali ipotensione ortostatica e incontinenza urinaria Alla PET o alla SPECT c’è il diminuito uptake del trasportatore della dopamina striatale; alla RMN si può osservare relativo risparmio della corteccia temporale mediale.
DNC vascolare maggiore o lieve
Criteri diagnostici
- Sono soddisfatti i criteri per il DNC maggiore o lieve.
- Le caratteristiche cliniche sono coerenti con un’eziologia vascolare, come suggerito da uno dei seguenti:
- L’esordio dei deficit cognitivi è temporalmente legato a uno o più eventi cerebrovascolari.
- L’evidenza del declino è maggiore nell’attenzione complessa e nella funzione esecutiva frontale.
- Ci sono evidenze di malattia cerebrovascolare dall’anamnesi, dall’esame fisico e/o dal neuroimaging considerate sufficienti a spiegare i deficit neurocognitivi.
- I sintomi non sono meglio spiegati da un’altra malattia cerebrale o da un disturbo sistemico.
Se è presente uno dei seguenti si ha il DNC probabilmente dovuto a malattia vascolare:
- I criteri clinici sono supportati da evidenze al neuroimaging di significative lesioni parenchimali attribuite a malattia cerebrovascolare.
- La sindrome neurocognitiva è temporalmente correlata a uno o più eventi cerebrovascolari documentati.
- Sono presenti evidenze di malattia cerebrovascolare sia cliniche che genetiche ( per es. CADASIL).
*********
Per quanto esposto sopra e tenuto conto delle finalità medico legali delle presenti linee di indirizzo, è opportuno precisare alcune punti e fornire alcune raccomandazioni:
- La diagnosi di Demenza è di tipo clinico; nel percorso diagnostico l’anamnesi ha un ruolo fondamentale ma da sola non è sufficiente alla definizione. È necessaria, infatti, una valutazione clinica quantificata preferibilmente attraverso test standardizzati. Ne discende che in un contesto medico legale la prassi di inviare a uno specialista di riferimento l’Assistito al fine di elaborare punteggi ADL e IADL basati unicamente sul colloquio è sconsigliata.
- Nel caso di diagnosi di DA è necessario che la documentazione clinica, proveniente da centri di riferimento, dia ragione di un esordio insidioso e di un declino progressivo preferibilmente attraverso la somministrazione seriale di test standardizzati o, comunque, di videat clinici seriali da parte di esperti.
- La terapia rappresenta un utile elemento di valutazione indiretto. Vi sono evidenze che nello stadio lieve e moderato della DA può essere utile terapia con inibitori della acetilcolinesterasi quali il donepezil (Aricept, Memac) galantamina (Reminyl) e rivastigmina (Exelon); Vi sono, altresì, evidenze che nella DA moderata-grave la memantina (Ebixa), che agisce sul sistema glutammatergico bloccando i recettori NMDA, abbia un effetto favorevole. Il dato anamnestico di disturbi psico-comportamentali (BPSD), il cui trattamento e la presa in carico sono fortemente raccomandati dal Piano Nazionale Demenze, si associa normalmente alla prescrizione di terapie farmacologiche, ma anche di interventi psicosociali, da parte dei centri di riferimento. In caso di demenza con sintomi depressivi vengono generalmente prescritti farmaci inibitori del re-uptake della serotonina (SSRI) tipo fluvoxamina, fluoxetina, paroxetina, citalopram, escitalopram, sertralina; spesso prescritto in caso di agitazione è il trazodone. La prescrizione di antipsicotici rappresenta un importante elemento di valutazione indiretta circa la presenza di BPSD che possono avere un impatto notevole sul funzionamento dell’Assistito aumentando marcatamente il carico assistenziale gravante sui familiari e caregivers.
- Nella diagnosi di Demenza e, in particolare nella identificazione dei vari sottotipi, conserva un ruolo fondamentale l’esclusione di altre potenziali cause; in questo senso appare fondamentale il ruolo della neuroimaging (TC o, preferibilmente, RMN). In un contesto medico legale, pertanto, ai fini dell’accertamento assume un peso ponderale importante il rilievo di neuroimaging compatibile con processo demenziale.
- Per quanto attiene agli strumenti di valutazione delle funzioni cognitive, dello stato funzionale e dei sintomi non cognitivi c’è da osservare che sono molto numerosi ed esula dalle finalità delle presenti linee di indirizzo la loro trattazione. È opportuno sottolineare che l’utilizzo di tali strumenti richiede un adeguato training degli operatori. Il MMSE rappresenta lo strumento più usato; è opportuno che venga somministrato in un setting di tipo clinico. Nel contesto medico legale l’utilizzo del MMSE deve essere riservato a operatori particolarmente esperti in grado di valutare l’affidabilità delle risposte fornite (si pensi ad esempio l’effetto fuorviante circa le perfomances cognitive in caso di depressione). Per quanto attiene alla valutazione dello stato funzionale attraverso le ADL e IADL si ritiene che queste rappresentino un utile punto di riferimento in medicina legale solo nel caso che non derivino da un isolato colloquio anamnestico ma rappresentino il risultato di una osservazione diretta e prolungata nel tempo. È fortemente sconsigliata la traslazione acritica di punteggi di non autosufficienza, non supportati da adeguata documentazione clinico strumentale, nei relativi giudizi medico legali.
- Per quanto attiene alla DA deve essere osservato che il rilievo della presenza di biomarcatori aumenta il livello di probabilità della diagnosi e quindi, in un contesto medico legale, rappresentano un utile criterio per l’accertamento; allo stato, però, non trovano un impiego nella routine clinica
Valutazione medico legale
Alla luce di quanto esposto sopra si ritiene che il momento fondante della valutazione medico legale delle demenze si incardini nel rigore dell’accertamento; in buona sostanza è necessario che emergano:
- evidenza di declino del funzionamento rispetto a un precedente livello sia dall’anamnesi che da documentazione clinica probante; in questo senso si ritiene che le principali figure specialistiche di riferimento siano i geriatri, i neurologi e gli psichiatri;
- evidenza di corretto percorso diagnostico che preveda l’esclusione di cause di declino del funzionamento potenzialmente reversibili (dismetabolismi, depressione, infezioni, idrocefalo normoteso, etc.).
Per quanto attiene alla stratificazione di gravità delle Demenza, conserva, a nostro parere, un utile ruolo la Clinical Dementia Rating Scale (CDR) che è di seguito riportata:
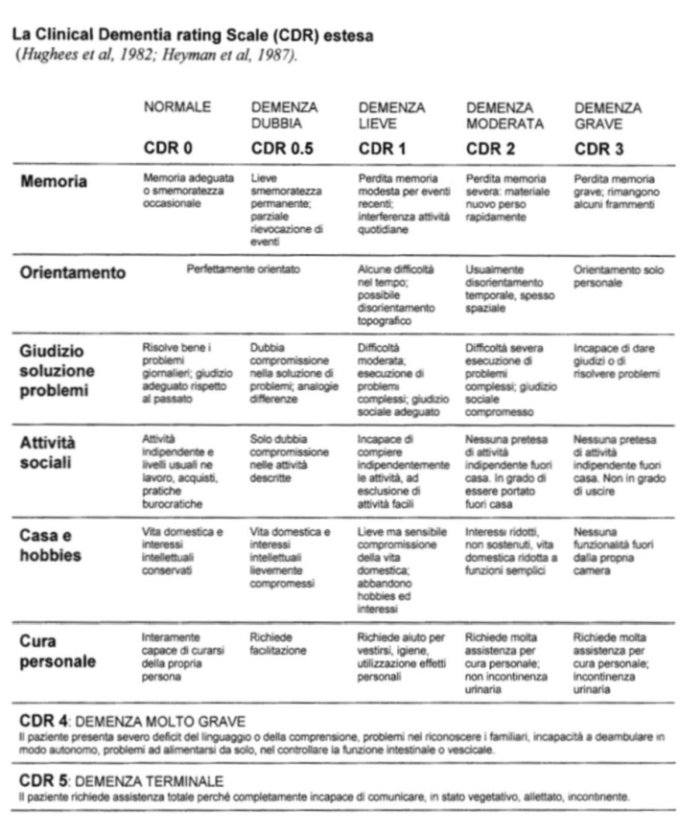
Per ottenere il punteggio della CDR è necessario disporre di informazioni raccolte da un familiare o un operatore che conosca il soggetto e di una valutazione delle funzioni cognitive del paziente con particolare riferimento ai seguenti aspetti: 1) memoria; 2) orientamento temporale e spaziale; 3) giudizio e astrazione; 4) attività sociali e lavorative; 5) vita domestica, interessi e hobby; 6) cura della propria persona.
In base al grado di compromissione viene assegnato un punteggio variabile tra 0 – 3 (0= normale; 0.5= dubbia compromissione; 1=compromissione lieve; 2= compromissione moderata; 3= compromissione severa). Ogni aspetto va valutato in modo indipendente rispetto agli altri. La memoria è considerata categoria primaria; le altre secondarie.
Se almeno tre categorie secondarie ottengono lo stesso punteggio della memoria, il CDR è uguale al punteggio ottenuto nella memoria. Se tre o più categorie secondarie ottengono un valore più alto o più basso della memoria, il punteggio della CDR corrisponde a quello ottenuto nella maggior parte delle categorie secondarie. Qualora due categorie ottengano un valore superiore e due un valore inferiore rispetto a quello della memoria, il valore della CDR corrisponde a quest’ultimo.
La scala è stata successivamente estesa per classificare in modo più preciso gli stadi più avanzati della demenza (Haymanet al., 1987). I pazienti possono essere perciò classificati in stadio 4 (demenza molto grave) quando presentano severo deficit del linguaggio o della comprensione, problemi nel riconoscere i familiari, incapacità a deambulare in modo autonomo, problemi ad alimentarsi da soli, nel controllare la funzione intestinale e vescicale. Sono classificati in stadio 5 (demenza terminale) quando richiedono assistenza totale perché completamente incapaci di comunicare, in stato vegetativo, allettati, incontinenti.
A partire dallo stadio CDR 2 il giudizio medico legale deve essere orientato verso la concessione dell’indennità di accompagnamento. Al fine di un corretto inquadramento del reale funzionamento dell’Assistito deve essere precisato che la CDR non contempla la valutazione specifica dei BPSD nel cui ambito possono rientrare una vasta gamma di disturbi, alcuni dei quali, con particolare riferimento a quelli di tipo psicotico, possono ben determinare una condizione di mancanza di autonomia personale. In tal senso si ricorda che l’incapacità ad attendere autonomamente agli atti quotidiani della vita non deve essere stimata unicamente sulla mera esecuzione autonoma di attività basali ma deve avere riguardo “… alla incapacità di rendersi conto della portata dei singoli atti, alla incapacità di comprendere la rilevanza di condotte volte a migliorare o, quanto meno, a stabilizzare o non aggravare il proprio stato patologico… e alla incapacità di valutare la pericolosità di comportamenti suscettibili di arrecare danni a sé o ad altri…”. (Corte Di Cassazione - Sezione Lavoro - Sentenza 21 Gennaio 2005, n. 1268).
In conclusione, al fine di sottolineare l’importanza di un corretto atteggiamento e di una corretta comunicazione da parte degli operatori dell’Istituto, si riporta una raccomandazione fornita dal Comitato Nazionale di Bioetica circa le Demenze e la malattia di Alzheimer:
“Il malato di demenza deve essere riconosciuto come persona in ogni fase della sua malattia. La sua condizione d’inconsapevolezza o di difficoltà relazionale non può giustificare alcuna forma di discriminazione e stigmatizzazione.
BIBLIOGRAFIA
PRESIDENZA DEL CONSIGLIO DEI MINISTRI CONFERENZA UNIFICATA, Provvedimento 30 ottobre 2014. Accordo, ai sensi dell'articolo 9, comma 2, lett. c) del decreto legislativo 28 agosto 1997, n. 281, tra il Governo, le regioni e le province autonome di Trento e di Bolzano, le province, i comuni e le comunità montane sul documento recante: «Piano nazionale demenze - Strategie per la promozione ed il miglioramento della qualità e dell'appropriatezza degli interventi assistenziali nel settore delle demenze». (Rep. atti n. 135/CU). (15A00130), (G.U. Serie Generale , n. 9 del 13 gennaio 2015).
MATTSSON N. et al., Revolutionizing Alzheimer’s disease and clinical trials through biomarkers, Alzheimer’s & Dementia: Diagnosis, Assessment & Disease Monitoring, 2015, 1, pagg. 412-419
AMERICAN PSYCHIATRIC ASSOCIATION, DSM-5. Manuale diagnostico e statistico dei disturbi mentali, Milano, Raffaello Cortina Editore, 2014.
COMITATO NAZIONALE PER LA BIOETICA, Le demenze e la malattia di Alzheimer: considerazioni etiche, edito il 20 giugno 2014, http://presidenza.governo.it/bioetica/pdf/demenze_malattia_Alzheimer.pdf
MCKHANN G.M. et al., The diagnosis of dementia due to Alzheimer’s disease: Recommendations from the National Institute on Aging-Alzheimer’s Association workgroups on diagnostic guidelines for Alzheimer’s disease, Alzheimer’s & Dementia, 2011, 7, pagg. 263–269.
ISTITUTO SUPERIORE DELLA SANITÀ - SISTEMA NAZIONALE PER LE LINEE GUIDA, Sindrome demenza: diagnosi e trattamento, (Data di pubblicazione: 2011), http://www.snlg-iss.it/lgr_toscana_demenza_2011.
HORT J. et al., EFNS guidelines for the diagnosis and management of Alzheimer’s disease, European Journal of Neurology, 2010, 17, 10, pagg. 1236-1248.
TRABUCCHI M., Le demenze; Torino, Utet, 2002
MCKHANN G.M. et al., Clinical diagnosis of Alzheimer's disease: report of the NINCDS-ADRDA Work Group under the auspices of Department of Health and Human Services Task Force on Alzheimer's Disease, Neurology, 1984, 34(7), pagg. 939-944.
.LAWTON M.P., BRODY E.M., Assessment of older people: selfmaintainig and instrumental activities of daily living, Gerontologist, 1969, 9, pagg. 179-186.
KATZ S., FORD A.B., MOSKOWITZ R.W., JACKSON B.A., JAFFE M.W., Studies of Illness in the aged. the Index of ADL: a standardized measure of biological and psychosocial function, JAMA, 1963, 185, pagg. 914-919.
Fonte: INPS
Copyright: Tutti i diritti di eventuali testi o marchi citati nell'articolo sono riservati ai rispettivi proprietari.
Liberatoria: Questo articolo non propone terapie o diete; per qualsiasi modifica della propria cura o regime alimentare si consiglia di rivolgersi a un medico o dietologo. Il contenuto non rappresenta necessariamente l'opinione dell'Associazione Alzheimer onlus di Riese Pio X ma solo quella dell'autore citato come "Fonte". I siti terzi raggiungibili da eventuali links contenuti nell'articolo e/o dagli annunci pubblicitari sono completamente estranei all'Associazione, il loro accesso e uso è a discrezione dell'utente. Liberatoria completa qui.
Nota: L'articolo potrebbe riferire risultati di ricerche mediche, psicologiche, scientifiche o sportive che riflettono lo stato delle conoscenze raggiunte fino alla data della loro pubblicazione.

 Associazione Alzheimer OdV
Associazione Alzheimer OdV